Заболевание, впервые описанное в 1817г. Е.Steglehner (при вскрытии трупа 23-летней женщины были найдены яички, а матка и придатки отсутствовали), в1893г.—С.И.Благоволиным; дифференцировка с другими формами мужского псевдогермафродитизма принадлежит А.Goldberg, Т.Maxwell (1948); заболевание тщательно изучено в 1953г. F.Morris (синдром Морриса). Этот же автор предложил термин "тестикулярная феминизация". В 1957г. А.Рrader, в 1958г. М.Grumbach, J.Barr выделили полную и неполную формы тестикулярной феминизации.
Распространенность синдрома тестикулярной феминизации, по данным разных авторов, составляет 1:65000 мужчин (используются в основном данные по частоте паховой грыжи у женщин, данные С.Jaffiol, R.Atwell,1962); 1:10000-1:50000[КотоваГ.А.,1972]; 1:60000 (в отношении полных форм, Е.Passarge,1974); около 5% всех форм "гермафродитизма". Довольно часто заболевание остается нераспознанным, чем и объясняются значительные различия в данных о его распространенности среди населения.
Заболевание имеет выраженный семейный характер и передается только женщинами—носительницами патологического гена, при чем этот ген небезвреден для них. Отмечаются слабое половое оволосение и позднее начало менструаций у носительниц этого гена [ВундерП.А., 1980; ГолубеваИ.В., 1980].
У 30% больных с синдромом тестикулярной феминизации были родственники по линии матери с нарушением формирования пола. Мы наблюдали несколько семей, где заболевание отмечалось у двух "сестер". До сих пор неясно, сцеплен ли синдром с Х-хромосомой или наследуется аутосомно. Исследования распределения больных в некоторых родословных позволяют предполагать как рецессивное, сцепленное с Х-хромосомой, так и ограниченное поломаутосомно-доминантное наследование.
Возможно, что существует и аутосомно-рецессивная форманаследования. Большинство исследователей считают, что наследование синдрома тестикулярной феминизации рецессивное, сцепленное с полом.
Синдром тестикулярной феминизации объясняют недостаточной активностью или нестабильностью фермента5-α-редуктазы (НАДФ-Н-зависимая Δ4-3-кетостероид-5-α-редуктаза), ответственной за образование важного метаболита тестостерона—5-дигидротестостерона (17β-окси-5-андростан-3-он), который обеспечивает развитие наружных гениталий по мужскому типу.
Считают, что транслокация дигидротестостерона в клеточные ядра и его связывание в последующем являются результатом скорее пассивного, чем активного транспорта, а нарушение активности андрогенов у больных с резистентностью к ним обусловлено, по-видимому, дефектом конечных стадий взаимодействия гормонов с тканями-мишенями.
Описаны случаи синдрома тестикулярной феминизации, обусловленные дефицитом 17-α-гидроксилазы, 17-окси-стероиддегидрогеназы.
Введение эстрогенов нормальным мужчинам вызывает у них снижение концентрации ЛГ в сыворотке, т.е. в мужском организме осуществляется лишь отрицательная обратная связь относительно эстрогенов. При исследовании реакции гипоталамо-гипофизарной системы у больных с синдромом тестикулярной феминизации отмечен ответ ЛГна экзогенный эстрадиол по мужскому типу. Это свидетельствует о том, что, несмотря на ареактивность тканей к андрогенам, происходит нормальная маскулинизация центров, регулирующих секрецию гонадотропинов.
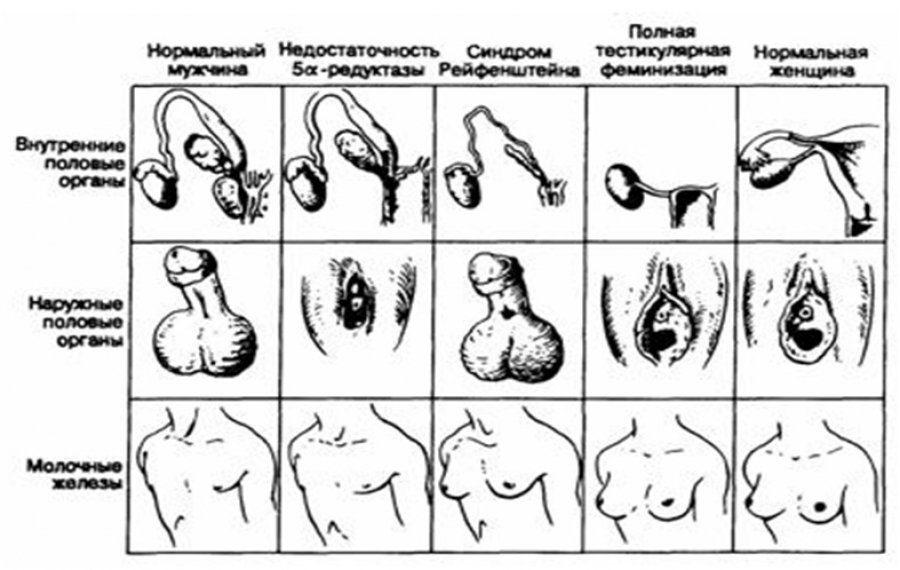
Механизм патогенеза синдрома тестикулярной феминизации многообразен и сложен. Большинство исследователей считают, что в основе патогенеза лежит генетически обусловленная ареактивность тканей к андрогенам при сохраненной чувствительности к эстрогенам. Фетальные яички у больных обладают "антимюллеровым" свойством, что приводит к атрофии парамезонефральных (мюллеровых) протоков. Вследствие этого у больных отсутствуют матка, маточные трубы и верхняя треть влагалища. Внутренние гениталии при синдроме тестикулярной феминизации мужские (придаток семенника, семявыносящий проток, семенные пузырьки).
Предстательной железы нет, имеется слепой влагалищный отросток урогенитального синуса. При полной ареактивности тканей к андрогенам или нарушении биосинтеза тестостерона маскулинизации наружных гениталий непроисходит и они сохраняют женское, нейтральное строение (полная формасиндрома). При частичной сохранности реактивности на андрогены в строении наружных половых органов заметна маскулинизация разной выраженности (неполная формасиндрома).
Явления феминизации в пубертатном периоде объясняют повышенной продукцией эстрогенов яичками вследствие усиленной стимуляции гонадотропинам. Без конкурирующего действия андрогенов небольшие количества эстрогенов, возможно, способствуют феминизации.
Выделяют две формы синдрома взависимости от выраженностиэстрогенногоиандрогенноговоздействия.
Для полной формы синдрома тестикулярной феминизации характерно полное отсутствие чувствительности к андрогенам, в результате чего больные имеют женский фенотип и правильное строение наружных гениталий. В пубертатном периоде формируется женское строение тела, развиваются молочные железы. Половое оволосение у больных чаще отсутствует или очень скудное, тогда как волосы на голове великолепные, внешность привлекательная, миловидная, женственная.
Неполная форма синдрома тестикулярной феминизации характеризуется частичносохраненной чувствительностью тканей органов-мишеней к андрогенам, что выражается незавершенной маскулинизацией наружных гениталий, отмечается уже при рождении. В пубертатном периоде проявляются маскулинные черты, интерсексуальность телосложения, слабое развитие молочных желез, оволосение по женскому типу.
Всем больным проводят цитологическое исследование, включающее определение полового хроматина. Метод исследования полового хроматина прост, информативен, позволяет провести предварительную дифференциальную диагностику различных форм "гермафродитизма". У всех больных с синдромом тестикулярной феминизации половой хроматин отрицательный, кариотип мужской—46ХУ.
Основными признаками синдром атестикулярной феминизации являются генетический и гонадный мужской пол, отсутствие производных парамезонефральных (мюллеровых) протоков (матки, маточных труб, верхней трети влагалища), в различной мере незавершенная маскулинизация наружных гениталий в эмбриогенезе и развитие феминизации в пубертатном периоде.
У детей до пубертатного возраста с полной формой синдрома тестикулярной феминизации, с интраабдоминально-расположенными гонадами о данной патологии неподозревают. Клинические проявления сводятся главным образом к отсутствию полового оволосения и менструаций. В связи с первичной аменореей очень часто полная форма синдрома тестикулярной феминизации диагностируется лишь в пубертатном периоде.
В отдельных случаях патология остается нераспознанной. Однако при операциях по поводу паховой грыжи у девочек, когда гонады располагаются в больших половых губах, по ходу пахового канала, тем более при исследовании полового хроматина и биопсии гонад полную форму синдрома тестикулярной феминизации диагностируют и в раннем возрасте.
При неполной форме синдрома тестикулярной феминизации патологию можно заподозрить при рождении по большей или меньшей незавершенности эмбриональной маскулинизации наружных гениталий. Однако дифференцировать синдром тестикулярной феминизации с синдромом неполной маскулинизации в допубертатном возрасте весьма сложно, так как невыявились еще признаки чувствительности к эстрогенам, вызывающим развитие женских вторичных половых признаков в пубертате, патогномоничных для синдрома тестикулярной феминизации.
Анамнестические данные имеют определенную дифференциально-диагностическую ценность. Довольно часто встречаются семейные случаи заболевания—страдают несколько "сестер", с материнской стороны имеются бездетные "тети" без менструаций и полового оволосения. При рождении масса тела с синдромом тестикулярной феминизации в большинстве случаев соответствует средней норме, дальнейшее физическое развитие также находится в пределах нормы.
В некоторых случаях отмечается относительная высокорослость девочек", а фактически их рост в пубертатном возрасте соответствует средним нормативам для мальчиков.
Первые признаки феминизации телосложения у больных с синдромом тестикулярной феминизации появляются в близком к норме возрасте, в 13,5-14 лет. Молочные железы начинают развиваться самостоятельно у большинства "девочек" уже в раннем пубертате и развиваются до II-III степени у "девочек" пубертатного и юношеского возраста. Половое оволосение отсутствует у больных с полной формой синдрома, а у больных с неполной формой появляется с 13 лет и может развиться до II—III степени в пубертате и у больных юношеского возраста.
Своевременное начало феминизации фигуры говорит о сохранности генетического кода, обеспечивающего включение пубертатного развития регуляторных механизмов гонадостата.
Пальпаторное исследование может дать предварительное представление о состоянии внутренних гениталий и имеет дифференциально-диагностическое значение. Определение рудиментарной матки исключает синдром тестикулярной феминизации. В отличие от синдрома дисгенезии яичек, синдрома гонадальной двуполости, врожденной дисфункции коры надпочечников, тестикулярной феминизации матки нет.
Наружные гениталии у больных с синдромом тестикулярной феминизации имеют женское строение при полной форме, а у больных с неполной формой наружные гениталии претерпевают незначительную маскулинизацию: "гипертрофированный клитор", "пенисообразный клитор", углубленное воронкообразное преддверие влагалища. Глубина слепого влагалищного отростка с возрастом увеличивается и составляет в препубертатном возрасте от 1 до 4,5 см, в пубертатном—от 2,5 до 5,5 см в юношеском—до 7 см.
Таким образом, строение наружных и внутренних гениталий, физическое развитие, телосложение, развитие вторичных половых признаков отражают нетолько функциональное состояние гонад (яичек), но и индивидуальную чувствительность органов-мишеней к андрогенам и эстрогенам у больных с синдромом тестикулярной феминизации.
Психосексуальная аутоидентификация и ориентация, происходящие у больных с синдромом тестикулярной феминизацию в условиях относительного андрогенного дефицита, вбольшинстве случаев женские и совпадают с полом воспитания. Никаких сомнений в принадлежности к девочкам невозникает ни у самихбольных, ни у окружающих.
В пубертатном периоде у больных развиваются женские вторичные половые признаки, половая идентификация личности и психосексуальная ориентация у этих больных женские, наружные гениталии имеют женское строение. Кроме этого, лечение андрогенами у больных с синдромом тестикулярной феминизации бесперспективно из-за снижения или отсутствия чувствительности тканей-мишеней к мужским половым гормонам. Чаще детям с синдромом тестикулярной феминизации и при рождении определяют женский пол.
Терапия больных с синдромом тестикулярной феминизации в основном определяется формой заболевания. Больные с полной формой синдрома обычно не нуждаются в заместительной терапии женскими половыми гормонами при сохранении яичек, предварительно биопсированных и вентрофиксированных. В случаях удаления гонад показана последующая постоянная заместительная терапия эстрогенами.
При неполной форме синдрома тестикулярной феминизации во избежание нежелательных проявлений андрогенизации яички нередко удаляют, назначая с пубертатного периода постоянную заместительную терапию эстрогенами.
Пубертатное повышение гонадотропной активности гипофиза у больных с синдромом тестикулярной феминизации наступает в 12-13 лет, что в связи с относительной высокорослостью детей позволяет рекомендовать при необходимости заместительную терапию эстрогенами с 12-13 лет.
Однако в каждом отдельном случае необходимо учитывать индивидуальные особенности и конституцию больного.
Социальная реабилитация больных с синдромом тестикулярной феминизации, также как и других больных с нарушением формирования пола, обусловлена ранней диагностикой, всесторонним обследованием, максимальным исправлением фенотипа в соответствии с избранным гражданским полом путем хирургического и гормонального лечения, устранением моральных переживаний и бытовых сложностей, возможностью половой жизни, вступления в брак, создания семьи.
Подготовила: Суходольская Елена
5 курс, 1 мед, 2 гр.
 Гречанина Елена Яковлевна
Гречанина Елена Яковлевна